Osteoartritis kolenskega sklepa je kronična degenerativno-distrofična bolezen, za katero je značilna progresivna degradacija in izguba tkiv sklepnega hrustanca kolena. Na podlagi patologije, ki uniči sklep, se razvije bolečina v nogi in omejitev gibljivosti. V medicinski terminologiji se ta patogeneza pogosto imenuje gonartroza - konkretizirajoči izraz, ki neposredno označuje lokalizacijo osteoartritisa (artroze) kolena. Po zadnjih podatkih raziskovalcev je pri nas za gonartrozo bolnih 100-120 ljudi na 10 tisoč ljudi. Strokovnjaki napovedujejo, da se bo do leta 2020 število primerov podvojilo.
Prevalenca OA kolena je nekoliko večja pri ženskah kot pri moških. Hkrati v skupini moških bolnikov ob začetnem obisku prevladujejo mladi - do 45 let, v skupini žensk prevladujejo bolniki, stari 55 let in več. Pri starosti 65+, ne glede na spol, se radiološki znaki patologije v različnih stopnjah resnosti diagnosticirajo pri 80% ljudi. Etiologija patogeneze temelji na številnih pridobljenih in prirojenih dejavnikih, kjer eno od vodilnih mest zavzema kronična travmatizacija sklepnih koncev kolenskega aparata zaradi nepravilnega režima vadbe. To ni edini razlog, vsi provokativni dejavniki bodo navedeni v članku.
Osteoartritis kolenskega sklepa vodi do trajne izgube funkcije pomembnega biološkega segmenta okončine. Oseba začne doživljati težave pri hoji, trpi zaradi bolečin, pogosto postane bolnik odvisen od posebnih podpornih naprav in zunanje pomoči.
Prej ko se odkrije patološki proces, več upanja je mogoče dati na učinek konzervativne oskrbe. Vendar ni vse tako preprosto. Opaziti je, da se približno 40 % bolnikov na zdravnike obrne prepozno, ko je degeneracija že temeljito uničila kolenski sklep in so sledili zapleti. Žal konzervativne metode ne delujejo pri napredovalih oblikah in poznih fazah bolezni, tu lahko pomaga le kirurški poseg.
Vzroki za osteoartritis kolena
Temeljni razlog za mehanizem nastanka patologije je kršitev presnove hrustančnih struktur s premikom v ravnovesju katabolizma-anabolizma, to je, ko procesi uničenja hrustančnih celic prevladajo nad okrevanjem. Sprva se hialinski hrustanec, ki pokriva sklepne površine sklepa, in subhondralna plošča, ki se nahaja pod sklepnim hrustancem, doživijo nepopravljive spremembe.
Patofiziologija artroze kolena je precej raznolika. Strokovnjaki so ugotovili glavne pogoste dejavnike, ki povzročajo bolezen, jih upoštevajo.
Neustrezno visoka telesna aktivnost in stres na spodnjem delu telesa v vsakdanjem življenju:
- profesionalni šport, ples;
- pretirano dolga hoja med delovno izmeno;
- pogosto dvigovanje uteži;
- dolgo počep ali s koleni podtaknjenimi pod seboj, stoje / premikajo se na kolenih;
- precejšnja obremenitev na ravni gospodinjstva (nesorazmerno delo doma, na deželi itd. ).
Prejšnja poškodba kolena:
- lokalne modrice, na primer, padec na koleno, udarec z nečim;
- lokalni izpahi in zvini mišic;
- poškodbe ligamentnega aparata (rupture, zvini);
- poškodbe meniskusa s premiki, rupturami, pol-rupturami;
- zlom pogačice ali kondilov, fibule, stegnenice ali golenice.
Prirojene anomalije v strukturi mišično-skeletnega sistema (displazija):
- nerazvitost / deformacija spodnjega dela noge;
- šibkost/skrajšanje stegenskih mišic;
- prirojena dislokacija pogačice;
- hipermobilnost sklepov;
- prirojeni valgusni ali varusni položaj kolen.
Sočasne patologije v zgodovini, na primer:
- protin;
- revmatizem;
- sladkorna bolezen;
- eritematozni lupus;
- tiroiditis;
- hude alergijske bolezni;
- lokalne krčne žile itd.
prekomerna teža:
- z ITM 25, 1-27 kg/m2 (srednje tveganje);
- z ITM 27, 1-30 (visoka stopnja);
- z ITM več kot 30 kg / m2 (kritično visoka nagnjenost k gonartrozi).
Prejšnja operacija kolena, ki ni povezana z osteoartritisom, kot so:
- meniscektomija;
- ligamentna plastika;
- montaža fiksatorjev, plošč za zlome itd.
Nizka telesna aktivnost: s pomanjkanjem motorične aktivnosti v okončinah se zmanjša oskrba s krvjo, zavirajo se presnovni procesi, mišice in ligamenti izgubljajo moč, kar ustvarja ugodne pogoje za nastanek degeneracij v kolenu in drugih sklepih nog.
Postmenopavza: Z nastopom menopavze pri ženskah se proizvodnja estrogena znatno zmanjša in ti hormoni v zmanjšani količini ne morejo imeti enakega zaščitnega učinka na sklepe na enaki ustrezni ravni kot prej.
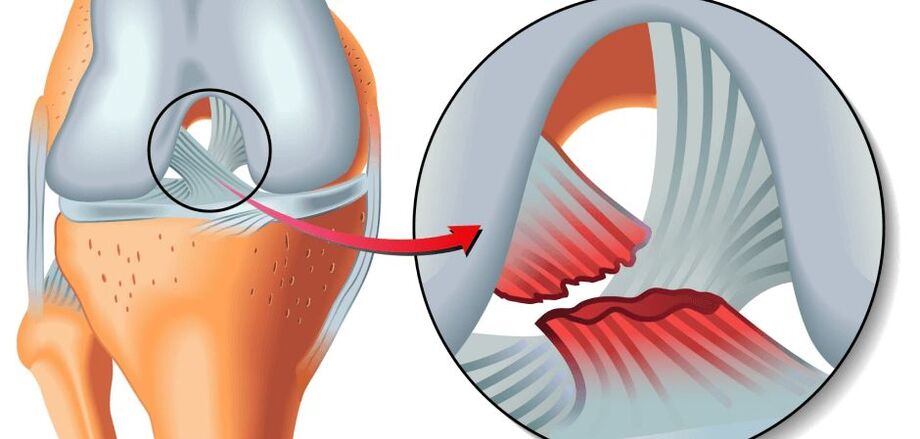
Vsak od tega seznama dejavnikov (ali kombinacija 2 ali več) lahko služi kot začetek lokalne presnovne motnje v kolenskih sklepih in posledično razvoj osteoartritisa. Na drgnjenih sklepnih površinah, zavitih s hialinskim hrustancem, se pojavijo razpoke, fibrilacije, razjede. Hrustanec postane tanek, neelastičen, hrapav, grbast. V zvezi s tem se zmanjšajo amortizacijske in drsne lastnosti sklepa, gibanja med sklepnimi površinami so ovirana zaradi odmiranja hrustančnega tkiva in zmanjšanja sklepnega prostora iz istega razloga.
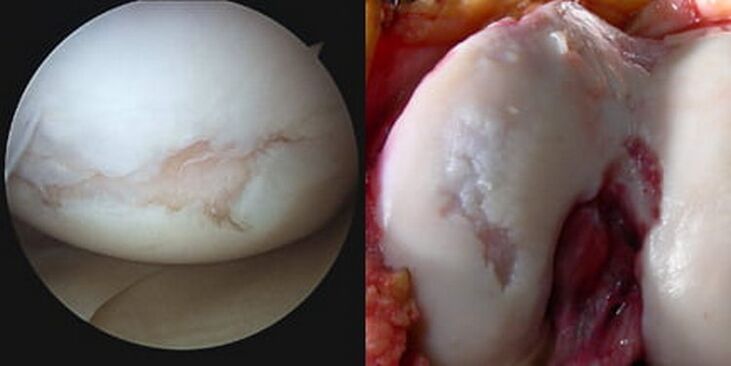
Patološko povečano intraartikularno trenje, skupaj s progresivnimi biospremembami, na koncu vodi v dejstvo, da hrustančna cona popolnoma izgine (izbriše se), subhondralna plošča je delno ali popolnoma uničena in izpostavljeni so spojni konci kosti. Izpostavljeni kondili stegnenice se drgnejo ob izpostavljeno golenico v zgornji epifizi in/ali pogačici, pride do patološkega premika kontaktnih površin, sklep se vse bolj deformira.
Zaradi dejstva, da bolezen vodi do deformacij sklepne strukture, je v medicinski terminologiji pogosto mogoče najti takšno formulacijo diagnoze kot "deformirajoči osteoartritis kolenskega sklepa". Izrazite deformacije so najbolj značilne za kasnejše stopnje razvoja. Zato zdravniki pogosteje uporabljajo besedo "deformiranje" v zvezi z osteoartritisom zadnjih stopenj.
Simptomi: zgodnje, pozne manifestacije
Glavna pritožba pri OA kolena je bolečina. Ob nastopu bolezni je bolečina praviloma mehanske narave, to pomeni, da se manifestira in poveča v času ali po daljši telesni aktivnosti, pri dolgotrajnem stanju na enem mestu ali spuščanju po stopnicah, ob koncu delovni dan. Eden prvih simptomov je tudi jutranja okorelost v problematičnem kolenu, ki običajno traja 30-40 minut, dokler se oseba ne razide.

Dolgotrajna in pogosto izražena bolečina včasih (pogosteje v začetnih, vmesnih fazah) izzove sekundarni sinovitis, zato se čuti v mirovanju. Prekomerno kopičenje sinovialne tekočine kot reakcija na bolečino in vnetje povzroča tudi težave pri upogibanju/iztegovanju kolena ali pa še poslabša obstoječo upogibno-ekstenzijsko disfunkcijo. V podaljšani fazi so možne različice začetne bolečine, kar pomeni pojav sindroma bolečine z začetkom hoje, ki se v procesu gibanja zmanjša v 15-30 minutah. Boleči pojavi se lahko znova pojavijo z nenehnim povečanjem obremenitve problematičnega kolena.
Napredne primere pogosto spremlja pojav sindroma zagozditve sklepov. Za motenje je značilna nenadna ostra bolečina strelnega značaja in blokiranje gibov v predelu kolena. Blokada se odpravi s nenavadnim zavojem noge, vendar se oseba ne more vedno samostojno spoprijeti z odklepanjem kolena.
Za popolno jasnost klinične slike predstavljamo vse tipične simptome artroze kolena:
- lokalni bolečinski sindrom, zlasti izražen v gibanju;
- občutek zategovanja, togost v kolenu;
- sklepni krepitus med gibanjem v obliki ropotanja, škrtanja, klikov;
- boleče in/ali težko upogibanje, ravnanje noge, rotacija;
- šibkost mišice kvadricepsa stegnenice (femoralne mišice so podvržene hudi atrofiji z napredovalo gonartrozo);
- občutek upogibanja boleče noge;
- otekanje in segrevanje kože nad sklepom;
- sprememba stereotipa hoje (v predzadnji, zadnji fazi napreduje šepavost);
- valgusna ali varusna ukrivljenost obolele spodnje okončine (razvija se v kasnejših fazah).
Daljše kot je trajanje bolezni, svetlejše, pogosteje, dlje boli kolenski sklep. Poleg tega lahko moti ne le med naporom, ampak tudi v imobiliziranem stanju, tudi med nočnim spanjem. Poleg tega bo povečanje degenerativnih sprememb postopoma zožilo obseg aktivnih in pasivnih gibov, kar bo posledično zmanjšalo na minimum.
Dobro je vedeti! Pri primarni OA kolena je tveganje za nastanek podobne vrste lezije na istem udu, vendar v predelu kolka, 15-18%. In verjetnost razvoja koksartroze na nasprotni strani problematičnega kolena je znotraj 30%. Kolenski in kolčni sklep sta funkcionalno zelo tesno povezana – težava v kolenu lahko sčasoma slabo vpliva na kolčni sklep in obratno. Zato se ne samozdravite, ta bolezen zahteva strokoven pristop, individualen za vsak posamezen primer.
Diagnoza: metode pregleda
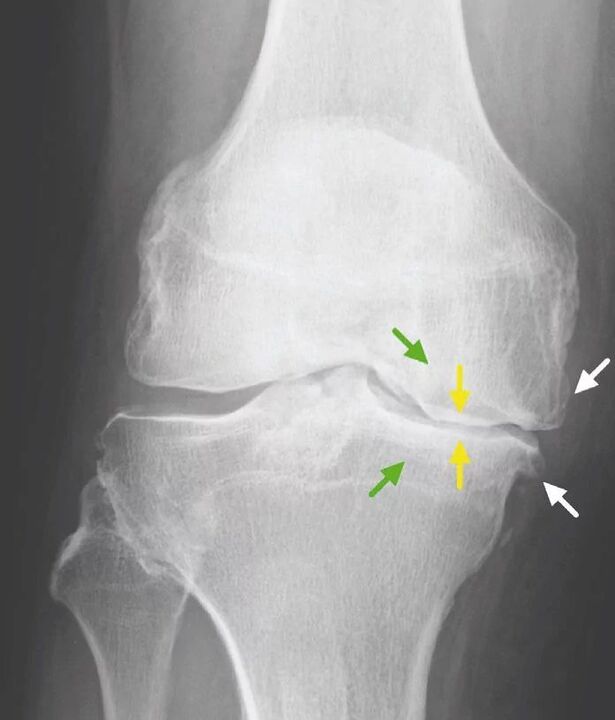
Za artrozo kolenskega sklepa, pa tudi drugih sklepov, ni patognomskih laboratorijskih znakov. Pri večini bolnikov preiskave krvi in urina kažejo normalne rezultate. Zato laboratorijske raziskovalne metode nimajo klinične vrednosti. Splošno sprejeta metoda za odkrivanje gonartroze je trenutno radiografija kolenskih sklepov. Za primerjavo anatomske in fiziološke primerjave dveh podobnih kostnih sklepov se najprej nujno opravi rentgensko slikanje na dveh sklepih. Obstajajo 3 glavni radiografski znaki, po katerih lahko trdimo, da je ta diagnoza prisotna, to so:
- osteofiti na obodu sklepnih površin;
- zožitev sklepnega prostora (običajno je njegova širina 6-8 mm, parametri so odvisni od številnih dejavnikov, vključno z višino, starostjo, spolom itd. );
- subhondralna osteoskleroza.
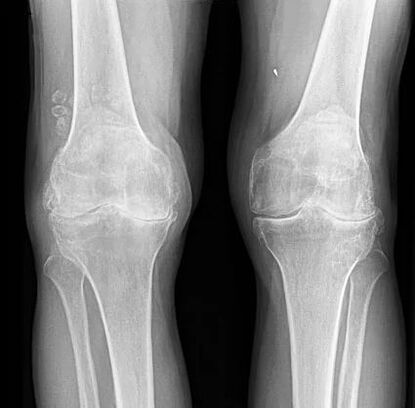
Dvostranska odsotnost sklepnih prostorov.
Vendar pa so ti znaki v zelo, zelo začetnem obdobju razvoja osteoartritisa na rentgenskih žarkih še vedno lahko odsotni. Če zdravnik ne vidi odstopanj glede na rentgensko sliko, medtem ko je bolnik prišel s pritožbami zaradi periodične bolečine ali na primer ponavljajoče se otekline iz neznanih razlogov, je pomembno opraviti dodaten pregled. Priporočljivo je tudi, da se v diagnostični postopek in ob ugotovljeni diagnozi radiološko vključi dodaten pregled, da dobimo podrobne informacije o stanju kolenskih struktur, zlasti mehkih tkiv in intrasklepne tekočine.
Slikanje z magnetno resonanco (MRI) in artroskopija sta priznani kot najboljši pomožni metodi za OA na kateri koli stopnji, pa tudi za razlikovanje te patologije od drugih. Kar zadeva računalniško tomografijo: je slabša od zmogljivosti teh dveh postopkov, saj ne vizualizira jasno mehkih tkiv. Ultrazvok (ultrazvok) vseh metod je najšibkejše diagnostično orodje.
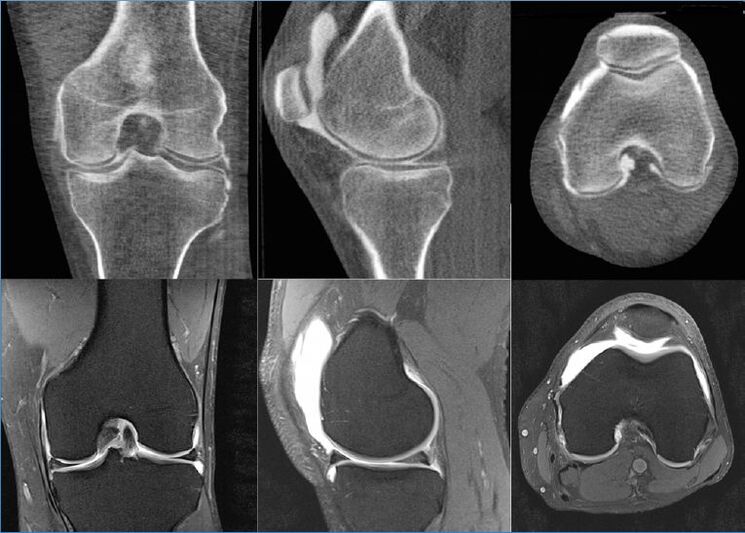
MRI pokaže tudi najmanjše površinske lezije hrustanca na sklepnih koncih in prav iz te strukture hrustanca se začnejo pojavljati prve distrofične spremembe. Poleg tega je po podatkih MRI mogoče dati objektivno oceno stanja sinovialne membrane, kapsule, okoliških mišic, kit, ligamentov, nevrovaskularnih formacij in proizvedene sinovije. Slikanje z magnetno resonanco odkriva ciste in druge neoplazme, vključno z okvarami kosti.
Artroskopska diagnostika nima slabših možnosti, gre pa za minimalno invaziven poseg z uvedbo slikovnega optičnega sistema v notranjost kolenskega sklepa. S pomočjo artroskopije je poleg kakovostne študije iz notranjosti vseh strukturnih elementov artikulacije, vzporedno še vedno mogoče prebiti intraartikularni izliv, očistiti votlino pred t. i. artrozo. "smeti".
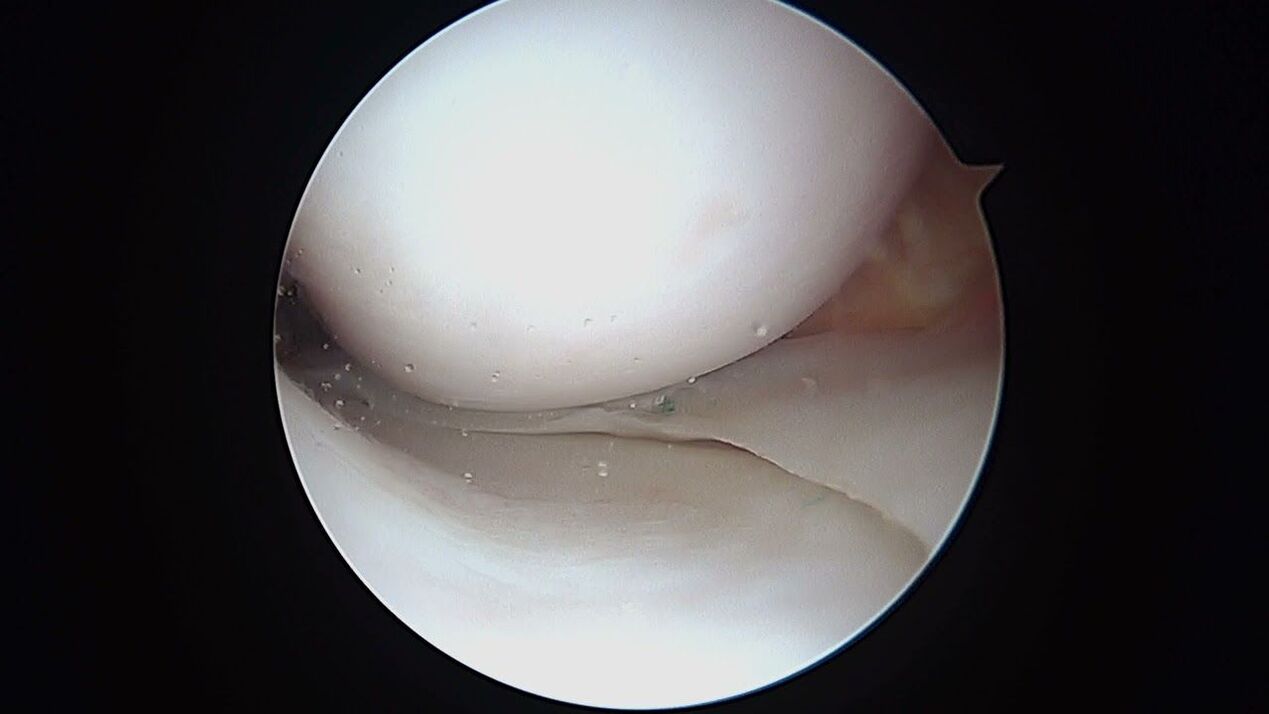
Poleg instrumentalnih metod diagnostična struktura med prvim pregledom nujno vključuje posebne teste. Zdravnik opravi palpacijo mesta lezije, oceno obsega gibanja v različnih položajih pregledanega območja okončine in določitev motenj občutljivosti. Po postavitvi diagnoze podobnega načrta se bodo občasno izvajali testni pregled in radiografija za spremljanje stanja kolena in ocenjevanje učinkovitosti terapije.
Stopnje in stopnje osteoartritisa kolena
Razvrstitev stopenj OA kolena v ortopediji je predlagana v dveh različicah: po N. S. Kosinskaya (3 stopnje) in po Kellgren-Lorensu (4 stopnje). V domači praksi se enako pogosto omenjata tako prvi kot drugi klasifikator lezij osteoartikularnega aparata. Obe klasifikaciji sta osredotočeni na opredelitev naslednjih značilnosti:
- zmanjšanje višine in neenakomernost medsklepne vrzeli;
- deformacija sklepnih površin;
- prisotnost napak z izrazitimi konturami;
- odebelitev podhrustančnih predelov kosti zaradi osteoskleroze;
- nastanek subhondralnih cist (na rentgenskem posnetku so videti kot svetle lise v predelu femoralnih in tibialnih kondilov, znotraj pogačice).
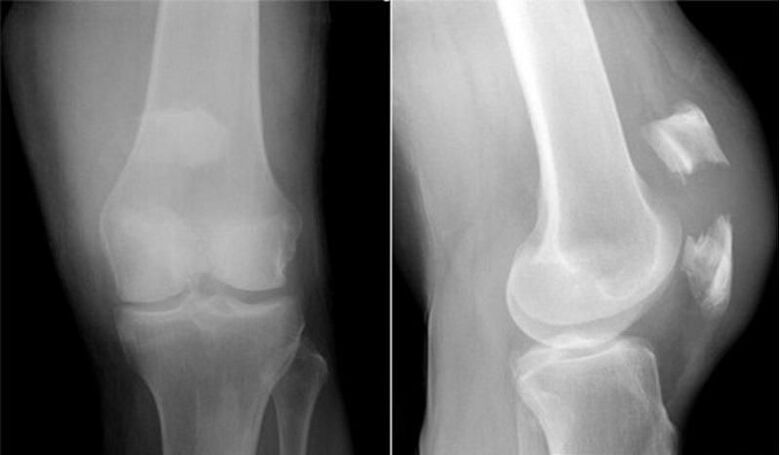
Predlagamo, da se seznanite z uprizoritvijo gonartroze, ki jo priporoča Kosinskaya.
| Stopnja | Rentgenski znaki, klinične manifestacije |
| jaz (svetloba) | Spremembe so subtilne, lahko jih zaznamo kot običajne. Vrzel v neposredni projekciji je lahko normalna ali rahlo zožena. Pri primerjavi desnega in levega sklepa je mogoče zaznati njegovo rahlo zožitev. Vsekakor povejte o nastajajočih funkcionalnih in morfoloških težavah hrustanca, blagi osteofitozi. Je kompenzacijska reakcija kot odgovor na spremembe elastičnih lastnosti hrustanca. Osteofitoza v tej fazi je blaga, za katero je značilna prisotnost drobnih osteofitov v eni sami količini vzdolž roba sklepnih kosti. Vendar pa mejne rasti v začetni fazi morda sploh ne bodo. Klinično 1. stadij poteka razmeroma enostavno z neintenzivnimi kratkotrajnimi bolečinami zaradi dolgotrajne fizične preobremenitve in minimalne disfunkcije kolena, ki je marsikdo ne dojema kot nekaj resnega. |
| II (srednje) | Dimenzije sklepnega prostora kolena se v primerjavi z normo močno zmanjšajo za 2-3 krat. Tako močno krčenje vrzeli kaže na že obremenjeno morfologijo sklepnega hrustanca, na resnost njegove poškodbe. Pretežno je za zoženje vrzeli značilna neenakomernost, v skladu z resnostjo degenerativnega procesa. Epicentri največjega zožitve so koncentrirani v sklepni coni, ki predstavlja največji delež obremenitve. Takšna cona pogosto postane medialni (notranji) del sklepa. Na stopnji 2 se ob robovih sklepnih površin odkrijejo tudi veliki osteofiti, odkrije se skleroza končne plošče, včasih se določi cistično prestrukturiranje subhondralne kosti. Rentgenske slike popravijo rahlo kršitev kongruence, zmerno deformacijo epifiz kosti, ki tvorijo kolenski sklep. Kaže se z izrazitim poslabšanjem funkcij kolenskega aparata z jasno omejitvijo gibov, ki so bili v začetni fazi včasih nekoliko oteženi. Poleg tega se pridruži razmeroma zmerna omejitev vseh drugih vrst fizioloških gibov, škrtanje, šepanje. Bolečina je huda, pogosto je rahla lokalna oteklina, v bližini sklepa je mišična hipotrofija. |
| III (hudo) | Režasti lumen med površinami sklepa popolnoma izgine ali ga je mogoče zaslediti, vendar z velikimi težavami. Na zadnji stopnji najdemo veliko ostrih in masivnih osteofitov, ki v celoti obkrožajo sklepne površine in se zlijejo s sosednjo kostjo. Rentgenska slika kaže največje deformacije kolenskega sklepa (impresivno razširitev in sploščenost površin), znatno poškodbo epifiz kolenskih kosti zaradi osteoskleroze, prisotnost CX cist. Sklep je izrazito odmaknjen od navpične osi okončine (glede na valgus ali varus). Klinično sliko manifestacij odlikuje vidno zadebelitev kolena in njegov prisilni položaj. Lokomotorni in podporni potencial sklepa je zmanjšan na kritično raven, medtem ko se v njem krepitost ne kaže več. Mišice so atrofirane po vsej nogi, posebej močno je prizadeta mišica kvadricepsa. Ud je popolnoma onemogočen, nemogoče se je premikati samostojno, šepavost napreduje. Sindrom bolečine doseže svoj vrhunec, postane izjemno boleč, nenehno moteč, ne glede na čas dneva in telesno aktivnost. Tretja stopnja onesposobi osebo. |
Konzervativno in kirurško zdravljenje
Načelo zdravljenja - konzervativno ali kirurško - izbere strogo individualno visoko usposobljen specialist ustrezne specializacije. Zdravnik, ki se zdravi, je ortoped ali ortopedski travmatolog. Takoj ugotavljamo, da je ta patologija po svoji naravi neozdravljiva. Na žalost ni več poti nazaj k pojavu degeneracij in njihovih posledic. Oživitev hrustanca, naravna obnova oblik sklepa, zaradi bioloških značilnosti kostno-hrustančnega sistema, ni mogoče doseči, ne glede na to, katere tablete, injekcije, fizioterapijo, ročne tehnike se uporabljajo za terapevtske učinke.
Zato je pomembno jasno razumeti, da so konzervativne metode zasnovane za preventivne in simptomatske namene, in sicer za:
- preprečevanje nastanka osteoartritisa (če še ni);
- zatiranje stopnje degeneracije (z začetkom bolezni) zaradi aktivacije trofizma tkiva v kolenskem sklepu, sprememb življenjskega sloga, kompetentne porazdelitve obremenitev na mišično-skeletni sistem;
- lajšanje bolečin in vnetja, zmanjšanje/preprečevanje atrofije in kontraktur;
- izboljšanje mobilnosti okončin in kakovosti življenja, kolikor je mogoče z obstoječo patogenezo.
Dokazano je, da lahko od konzervativnega zdravljenja pričakujemo produktivne rezultate, ko ga uvedemo v začetni fazi bolezni in deloma na začetku 2. stopnje, medtem ko je večina hrustanca še ohranjena. Bližje sredini 2. stopnje razvoja in na 3. stopnji zdravstveni in fizikalni ukrepi izgubljajo svojo moč, večinoma niti najmanj ne pomagajo, da bi se premaknili v pozitivno smer.
Nekirurške taktike za obvladovanje bolezni vključujejo kompleksno uporabo fizikalnih in medicinskih rehabilitacijskih metod (tečajev):
- lokalni in zunanji pripravki NSAID za sindrom bolečine;
- hondroprotektorji, ki lahko upočasnijo napredovanje gonartroze;
- vitamini E, C in B, kalijev orotat itd. ;
- fizioterapevtske vaje (ki jih je razvil, predpisal zdravnik, usposabljanje naj poteka izključno pod vodstvom trenerja vadbene terapije);
- fizioterapija (elektroforeza, impulzna terapija, ultrazvok, magnetna terapija, kopeli na osnovi vodikovega sulfida in radona itd. );
- intraartikularne injekcije kortikosteroidov, ki se uporabljajo v skrajnih primerih - z neznosno dolgotrajno bolečino s pogostimi recidivi, hudim sinovitisom, ki ga ne ustavijo običajna nesteroidna zdravila.
Če prvi tečaj steroidnih injekcij v sklep ni dovolj učinkovit, ga ni smiselno nadaljevati, koleno pa je treba nujno operirati.
Odlašanje operacije v odsotnosti učinka konzervativne terapije je nezaželeno. Pravočasna operacija bo omogočila nemoteno izvedbo kirurškega posega, lažje prenašanje kirurškega posega z minimalnimi tveganji zapletov ter hitrejše in boljše okrevanje. Prioritetni sistem zdravljenja v sodobni ortopediji in travmatologiji pri napredovalih oblikah OA z lokalizacijo v kolenskem sklepu ostaja kirurški poseg z metodo artroplastike. Endoprotetika - zamenjava kolenskega sklepa s funkcionalno endoprotezo - omogoča v kratkem času:
- popolnoma popravljene deformacije kolena (v obliki črke O, v obliki črke X);
- kvalitativno obnoviti anatomijo in funkcije gibanja, podpreti stabilnost, depreciacijo v problematičnem segmentu okončine;
- vrniti bolnika k neboleči telesni dejavnosti, lajšanju invalidnosti in ponovni vzpostavitvi normalne delovne sposobnosti.
Glede na indikacije, individualne značilnosti pacientovega telesa lahko protetiko izvedemo po principu delne ali popolne zamenjave sklepa s cementno, brezcementno ali hibridno fiksacijo. Unikatne proteze v celoti posnemajo mehaniko in anatomijo "domačega" človeškega sklepa oziroma njegovih posameznih komponent. Imajo najvišjo trdnost, najboljše lastnosti togosti in elastičnosti, odlično biološko združljivost s telesom, okoliškimi biološkimi tkivi in tekočinami. Implantati so izdelani iz visokotehnoloških kovinskih zlitin (titan, kobalt-krom itd. ). Celovite konstrukcije v povprečju služijo 15 let ali več, vendar pod pogojem, da je operacija idealno izvedena in pooperativna rehabilitacija.
Pred implantacijo vsadka odstranimo prizadeti kostni sklep, površine sklepnih kosti pa skrbno kirurško obdelamo in pripravimo na vgradnjo endoproteze. Če bo bolnik prejel popolno endoprotezo, bo ta sestavljena iz v celoti sestavljene umetne replike zdravega kolenskega sklepa, vključno z:
- fiksna ali premična tibialna komponenta v obliki platforme na steblu, enaka obliki površine ustrezne kosti;
- polietilenska podloga (oblazinjena "blazina"), ki je pritrjena v tibialni komponenti;
- femoralna komponenta je okrogle oblike, ki ustreza obliki kondilov stegnenice;
- element pogačice (ni vedno nameščen, le v slabem stanju hrustančne plasti pogačice).
Delna zamenjava (unikondilarna) vključuje minimalno invazivno protezo le ene polovice kolenskega sklepa – medialnega ali lateralnega sklepa femoralno-tibialne kosti. Po kateri koli vrsti endoprotetike se izvede celovita rehabilitacija, katere cilj je preprečiti pooperativne posledice, obnoviti mišice in gibe protetičnega uda. Rehabilitacija po zamenjavi kolena se nadaljuje, dokler bolnik popolnoma ne okreva, običajno traja 2, 5-4 mesece.













































